Neurodermitis gehört zum Kreis der atopischen Erkrankungen. Damit sind Erkrankungen gemeint, bei denen der Körper allergische Reaktionen zeigt. Also überempfindlich auf harmlose Stoffe reagiert. Weitere atopische Erkrankungen sind zum Beispiel Heuschnupfen, Kontakt- oder Pollenallergie oder allergisches Asthma.
In diesem Artikel erklären wir Dir, was genau in Deinem Körper bei einer allergischen Reaktion passiert und wie Allergien und Neurodermitis zusammenhängen.

Was passiert bei einer Allergie?
Eine allergische Reaktion ist eine Überreaktion des Immunsystems gegen einen Stoff in der Umgebung oder in der Nahrung. Allergene, also die Substanzen, die eine Allergie auslösen, sind sehr individuell. Zum Beispiel sind bei Heuschnupfen (Pollenallergie) Pollen die Allergene. Pollenallergien gehören zu den häufigsten Allergien.
Normalerweise schützt uns die Reaktion unseres Immunsystems vor Infektionen oder Entzündungen durch gefährliche Substanzen wie Keime, Bakterien oder Viren. Bei einer Allergie reagiert das Immunsystem allerdings auf harmlose Stoffe mit einer Abwehrreaktion.
Das Immunsystem
Unser Immunsystem besteh aus zwei Komponenten:
- angeborenen (unspezifischen) Immunabwehr
- erworbenen (spezifischen) Immunabwehr
Wir erklären Dir beide Komponenten für ein besseres Verständnis. Für Allergien und Neurodermitis ist aber überwiegend die erworbene Immunabwehr verantwortlich.
Die angeborene Immunabwehr
Die angeborene Immunabwehr besteht aus mehreren Komponenten. Die Haut und auch Schleimhäute gehören als äußere mechanische Barriere dazu. Durch sie soll ein Eindringen von Fremdkörpern ins Körperinnere vermieden werden. Falls doch Keime oder Schadstoffe eindringen, greift die zelluläre Ebene der Immunabwehr. Dabei werden sogenannte Mast-, Killer- und Fresszellen (Makrophagen) aktiviert. Diese zersetzen den Fremdkörper. Als äußere Anzeichen einer solchen Reaktion sieht man oft Eiter oder eine Rötung.
Ebenfalls zur angeboren, also unspezifischen Immunabwehr, zählen körperliche Reaktionen wie
- Schnupfen,
- Niesen,
- Husten und
- Tränenfluss, um Keime auszuscheiden.
Die erworbene Immunabwehr
Die erworbene Immunabwehr umfasst dagegen die Reaktion des Körpers gegen einen Schadstoff, den er bereits kennengelernt hat. Er kennt ihn zum Beispiel aus einer früheren Infektion. Weil sich das Immunsystem erinnert, wird das auch als immunologische Gedächtnis bezeichnet. Dieses Gedächtnis macht man sich auch bei Impfungen zu Nutze. Bei Impfungen wird dem Immunsystem ein Schadstoff “gezeigt”. Das Immunsystem merkt sich diesen Schadstoff und kann dann bei einer Infektion schneller und effizienter reagieren. Das erfolgt über die Antikörper (die B-Zellen), die die Eindringlinge für weitere Zellen (Leukozyten) der Immunabwehr als gefährlich markieren.
Bei einer Allergie bildet der Körper Antikörper gegen den eigentlich harmlosen Stoff (z.B. Hausstaubmilben, Pollen, Tierhaare, Nahrungsmittel). Das bedeutet, dass dann bei jedem Kontakt mit dem Allergen, also dem eigentlichen harmlosen Stoff, die spezifische Immunabwehr reagiert und durch Botenstoffe eine Vielzahl an Reaktionen hervorruft. Das ist eine Gemeinsamkeit von Allergie und Neurodermitis, denn auch bei der Neurodermitis reagiert das Immunsystem auf eigentliche harmlose Stoffe, die über die Haut eindringen.
Die Rolle von Histamin bei einer allergischen Reaktion
Sowohl bei der angeborenen als auch bei der erworbenen Immunabwehr spielen verschiedene Botenstoffe eine wichtige Rolle. Über die Botenstoffe werden immunologische Vorgänge reguliert und weitere Immunzellen aktiviert. Um zu verstehen, was bei einer Allergie passiert, ist vor allem Histamin wichtig.
Histamin ist ein Gewebshormon, dass fast überall im Körper vorkommt und hat viele verschiedene Funktionen. Histamin kommt im Gehirn als Neurotransmitter vor. Neurotransmitter geben Reize von einer Nervenzelle zur nächsten Weiter. Histamin findet sich aber auch in der Haut, im Magen-Darm-Trakt und in der Lunge.
Histamin erweitert die Blutgefäße, aber verengt die Bronchien. Zudem wird es von Mastzellen gespeichert und bei einer allergischen Reaktion freigesetzt. Als Botenstoff vermittelt es eine sofortige Reaktion auf ein Allergen (oder normalerweise auf einen Schadstoff). Die typischen Symptome einer Sofortreaktion sind Rötung, Schwellung und Juckreiz. Die Symptome können bis hin zum allergischen (anaphylaktischen) Schock gehen.
Zur Symptombekämpfung bei Allergien werden häufig Antihistaminika eingesetzt. Diese unterdrücken die von Histamin verursachten Reaktionen.

Was ist eine Pollenallergie?
Eine Pollenallergie, auch bekannt als Heuschnupfen oder saisonale allergische Rhinitis, ist eine sehr häufige Allergie, die durch die Reaktion des Immunsystems auf bestimmte Pollen verursacht wird. Pollen sind winzige Partikel, die von Bäumen, Gräsern, Sträuchern und Blumen freigesetzt werden, um ihre Samen zu verbreiten. Bei Menschen mit einer Pollenallergie reagiert das Immunsystem übermäßig auf diese Pollen, was zu verschiedenen Symptomen führen kann.
Die Ursachen einer Pollenallergie liegen in der allergischen Reaktion des Körpers auf bestimmte Proteine in den Pollen. Wenn Pollen in die Luft gelangen und eingeatmet werden, erkennt das Immunsystem diese Proteine fälschlicherweise als Bedrohung und beginnt, Abwehrmechanismen zu aktivieren. Dies führt zur Freisetzung von Chemikalien wie Histamin, die Entzündungen und typische allergische Symptome verursachen.
Die Symptome einer Pollenallergie können von Person zu Person variieren, aber typische Anzeichen sind:
- Niesen
- Laufende oder verstopfte Nase
- Juckende, tränende Augen
- Kratzen im Hals
- Husten
- Müdigkeit
Die Schwere der Symptome kann je nach Pollenart, individueller Empfindlichkeit und Exposition variieren. Einige Menschen erleben nur leichte Beschwerden, während andere schwerwiegendere Symptome entwickeln können, die ihre Lebensqualität beeinträchtigen.
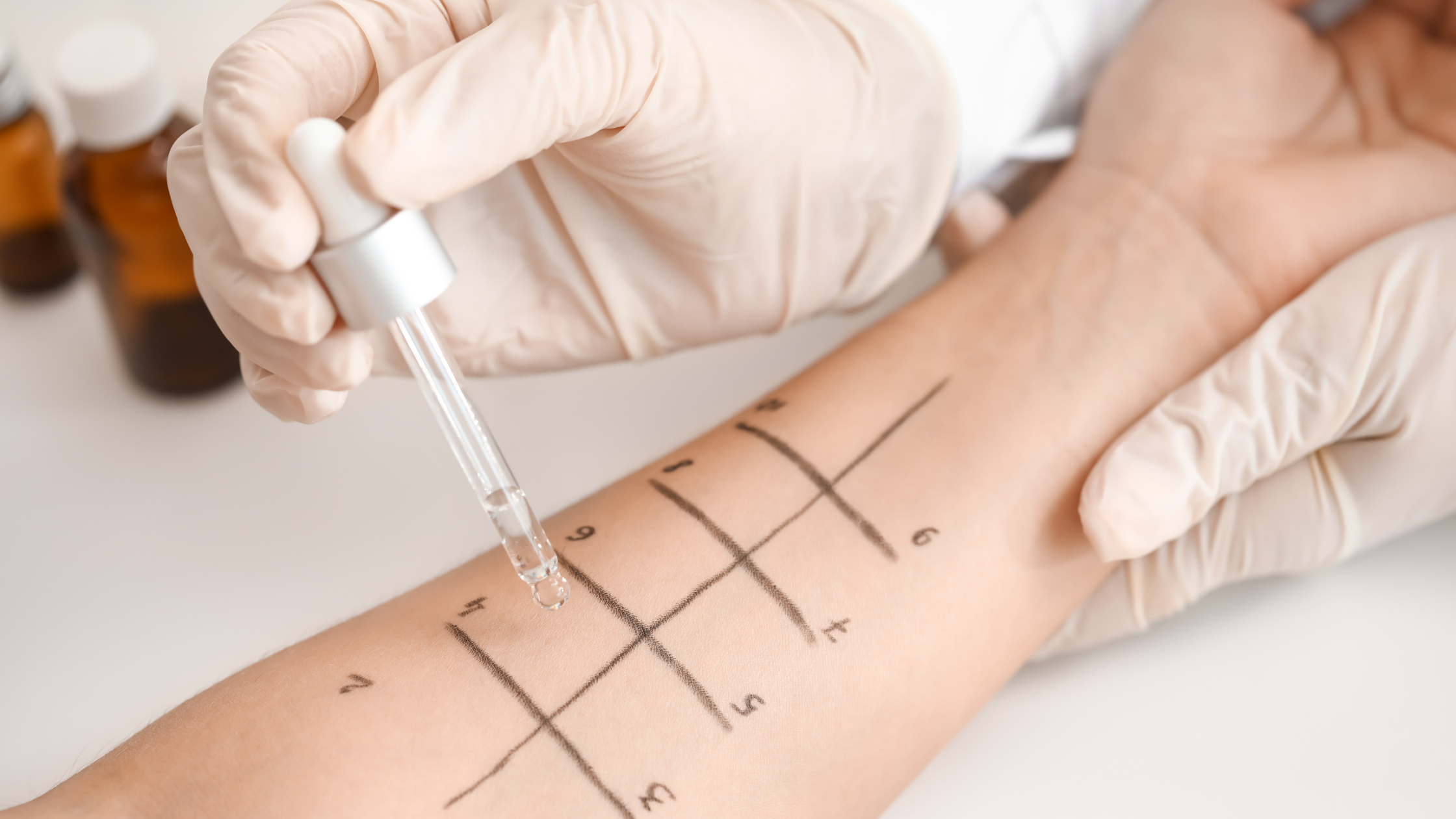
Die Diagnose einer Pollenallergie erfolgt in der Regel durch einen Allergietest, bei dem der Arzt oder die Ärztin den Patient oder die Patientin auf Reaktionen auf verschiedene Pollenarten testet. Basierend auf den Ergebnissen des Tests kann ein Behandlungsplan erstellt werden, der verschiedene Ansätze zur Linderung der Symptome umfassen kann, wie z.B.:
- Vermeidung von Pollenexposition, z.B. durch das Schließen von Fenstern während der Pollensaison oder das Tragen einer Maske im Freien.
- Verwendung von rezeptfreien oder verschreibungspflichtigen Antihistaminika zur Linderung von Symptomen wie Juckreiz und Niesen.
- Immuntherapie (Hyposensibilisierung), bei der der Körper langsam an steigende Mengen des allergieauslösenden Stoffs gewöhnt wird, um die Reaktion des Immunsystems zu verringern.
Insgesamt kann eine Pollenallergie das Wohlbefinden und die Lebensqualität erheblich beeinträchtigen, aber mit der richtigen Behandlung und Managementstrategien können die Symptome kontrolliert und minimiert werden. Es ist wichtig, dass Personen mit Verdacht auf eine Pollenallergie einen Arzt oder eine Ärztin aufsuchen, um eine genaue Diagnose und einen individuell angepassten Behandlungsplan zu erhalten.
Pollenallergie und Neurodermitis
Bei Neurodermitis ist die Hautbarriere geschwächt und das Immunsystem der Betroffene reagiert stärker als angebracht auf eindringende Stoffe von außen. Menschen mit einer atopischen Erkrankung wie Asthma, Heuschnupfen, Pollenallergie und Neurodermitis haben demnach ein übersensibeles Immunsystem, das eine Immunreaktion auf eigentlich harmlose Stoffe zeigt. Laut einer Statistik des DHA leiden circa 70 % – 80 % der Neurodermitis-Betroffenen unter Umweltallergene wie beispielsweise Pollen, die einen Neurodermitis-Schub verursachen können.
In einigen Fällen kann eine Desensibilisierung durch Allergolog*innen helfen, bei der das Immunsystem an diesen Stoff “gewöhnt” wird. Neurodermitis-Symptome, die durch Allergene getriggert werden, können so teils gemildert werden. Hier kannst Du nachlesen, was die häufigsten allergischen Trigger bei Neurodermitis sind.
Was auf jeden Fall immer sinnvoll ist, ist wenn Du gut verfolgst, was bei Dir eine Neurodermitis Entzündung auslöst oder verstärken könnte. Führe hierzu ein Tagebuch und dokumentiere Deine potentiellen Auslöser. Das kannst Du zum Beispiel mit der Nia App machen. Diese Informationen helfen dann bei deinem nächsten Gespräch mit Deinem Hautarzt oder Deiner Hautärztin.
Quellen:
https://www.aerzteblatt.de/archiv/80005/Angeborene-Immunabwehr (Zugriff am 15.12.2022)
https://www.allergieinformationsdienst.de/immunsystem-allergie.html (Zugriff am 28.12.2022)
Riiser A. The human microbiome, asthma, and allergy. Allergy Asthma Clin Immunol. 2015 Dec 10;11:35. doi: 10.1186/s13223-015-0102-0. PMID: 26664362; PMCID: PMC4674907